¿Porqué
lesión polipodea y no pólipo vesicular?
 | ||||
Los
pólipos vesiculares son lesiones pediculadas que crecen al interior de la
vesícula biliar a partir de la mucosa de la misma. Estas lesiones pueden ser desde una hiperplasia (crecimiento celular de la mucosa) de la mucosa, pasando
por adenomas (tumoraciones benignas de las glándulas mucosas de la vesícula
biliar) hasta cáncer. El diagnóstico de los pólipos vesiculares puede ser
sugerido por una ecografía abdominal. El ecografista evidenciará una lesión al
interior de la vesícula y la diferenciará de un cálculo vesicular por dos
características:
- El cálculo deja una sombra por fuera de la vesícula (sombra acústica posterior) y;
- Cuando el paciente se moviliza durante la ecografía, el cálculo se mueve pero el pólipo se queda en su sitio. Parte de esta explicación se puede evidenciar en la Fig. N° 1.
Un ecografista entonces puede sugerir una lesión
pediculada o de forma polipoidea, pero la ecografía no es exacta cuando se
trata de definir el origen de la lesión. En términos epidemiológicos esto lo conocemos como alta sensibilidad pero baja especificidad, en este caso de la ecografía. Por ejemplo un ecografista podría
sugerir de manera incorrecta un “pólipo vesicular” porque es una lesión al
interior de la vesícula, pediculada o de forma polipoidea, que no deja sombra acústica
posterior y no se moviliza al mover al paciente. Sin embargo cuando operamos al
paciente encontramos que la lesión es un acúmulo de colesterol en las paredes
vesiculares ("pólipo" colesterolótico). Esta lesión senso estricto no es un
pólipo vesicular sino un acúmulo anormal de colesterol en las paredes internas de la vesícula (mucosa). En ese caso el diagnóstico ecográfico más certero sería
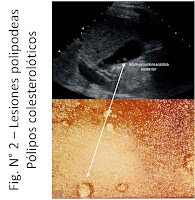
lesión polipoidea vesicular, es decir la observación de una lesión que parece
un pólipo vesicular. Más aún, dos terceras partes de las lesiones polipoideas
vesiculares son de origen colesterolótico. Esto se puede apreciar en la Fig. N°
2 en donde el ecografista ve imágenes polipoideas en la vesícula biliar, sin
sombra acústica posterior y el hallazgo son pólipos colesterolóticos.
En
conclusión, el término correcto a usar antes de la operación es lesión
polipoidea vesicular (LPV) y no pólipo vesicular.
El
tratamiento de las LPV
La
mayoría de los pacientes portadores de una LPV acuden inicialmente por síntomas
inespecíficos. Muchos de esos síntomas no son por la LPV, pues habitualmente las lesiones polipodeas vesiculares son
asintomáticas. Al realizarle estudios imagenológicos (ecografía por ejemplo), se encuentra a manera de
hallazgo la LPV y es derivado frecuentemente al cirujano. En caso haya que extirpar la vesícula es conveniente explicarle al paciente que la cirugía probablemente no mejorará los síntomas por los que consultó inicialmente, pues las LPV son a menudo asintomáticas.
 Un
tercio de las LPV no son colesterolóticas sino que tienen otra causa, 1 de cada 5 es tumoral (hiperplasia,
adenomas o cáncer) y 7 de cada 100 pueden ser cáncer vesicular al momento del diagnóstico
ecográfico. Uno de los factores más importantes para discernir si la LPV es de
origen tumoral es el tamaño. Se ha encontrado que las lesiones menores de 5 mm
en la ecografía rara vez son cancerígenas y se ha recomendado el seguimiento de
la lesión, es decir tomar ecografías cada seis meses y si la LPV crece pues
extirpar la vesícula biliar, pues este crecimiento es anormal y podría responder a una lesión tumoral. Si la LPV se encuentra entre 5 y 10 mm el
seguimiento debe ser más cercano y la posibilidad quirúrgica es más cercana.
Todas las LPV mayores a 1 cm son tributarias de cirugía laparoscópica.
Un
tercio de las LPV no son colesterolóticas sino que tienen otra causa, 1 de cada 5 es tumoral (hiperplasia,
adenomas o cáncer) y 7 de cada 100 pueden ser cáncer vesicular al momento del diagnóstico
ecográfico. Uno de los factores más importantes para discernir si la LPV es de
origen tumoral es el tamaño. Se ha encontrado que las lesiones menores de 5 mm
en la ecografía rara vez son cancerígenas y se ha recomendado el seguimiento de
la lesión, es decir tomar ecografías cada seis meses y si la LPV crece pues
extirpar la vesícula biliar, pues este crecimiento es anormal y podría responder a una lesión tumoral. Si la LPV se encuentra entre 5 y 10 mm el
seguimiento debe ser más cercano y la posibilidad quirúrgica es más cercana.
Todas las LPV mayores a 1 cm son tributarias de cirugía laparoscópica.  Uno de los problemas a tratar, es que cuando el paciente se entera que tiene una LPV y se le explica
el riesgo de cáncer, la ansiedad en su persona crece y no es para menos sino imaginémonos que nos dicen que tenemos una lesión que "quizás" sea cáncer... Esperaríamos?. Por este motivo en muchos
casos se recomienda la extirpación de la vesícula biliar cuando el pólipo es
diagnósticado.
Uno de los problemas a tratar, es que cuando el paciente se entera que tiene una LPV y se le explica
el riesgo de cáncer, la ansiedad en su persona crece y no es para menos sino imaginémonos que nos dicen que tenemos una lesión que "quizás" sea cáncer... Esperaríamos?. Por este motivo en muchos
casos se recomienda la extirpación de la vesícula biliar cuando el pólipo es
diagnósticado.
Una vez
que se ha decidido la cirugía, se procede a hospitalizar al paciente para
realizarle una colecistectomía laparoscópica.
Cuestiones
Técnicas
 La Fig.
N° 3 nos ofrece una visión detallada de la anatomía vesicular. La
vascularización aunque parece compleja se simplifica quirúrgicamente pues lo
más frecuente es que una rama de la arteria hepática llamada arteria cística
irrigue la vesícula biliar y su localización es casi constante: al interior del
triángulo de Calot, un triángulo formado por la vía biliar principal, el
conducto cístico y el borde inferior del hígado (señalado en un triángulo azul).
Al interior de ese triángulo existe una estación ganglionar importante, el
denominado Ganglio de Mascagni que es la primera estación linfática en ser invadida
durante un cáncer. Cuando extirpamos vesículas por LPV es necesario extirpar el
ganglio de Mascagni y evaluarlo detenidamente en la patología.
La Fig.
N° 3 nos ofrece una visión detallada de la anatomía vesicular. La
vascularización aunque parece compleja se simplifica quirúrgicamente pues lo
más frecuente es que una rama de la arteria hepática llamada arteria cística
irrigue la vesícula biliar y su localización es casi constante: al interior del
triángulo de Calot, un triángulo formado por la vía biliar principal, el
conducto cístico y el borde inferior del hígado (señalado en un triángulo azul).
Al interior de ese triángulo existe una estación ganglionar importante, el
denominado Ganglio de Mascagni que es la primera estación linfática en ser invadida
durante un cáncer. Cuando extirpamos vesículas por LPV es necesario extirpar el
ganglio de Mascagni y evaluarlo detenidamente en la patología.
La vesícula
biliar tiene un borde libre que cuando el paciente está de pie es inferior y un
borde adherido firmemente al hígado en lo que se denomina lecho vesicular, el
cual cuando el paciente está de pié es superior. Como se aprecia, el duodeno
que es la primera porción del intestino delgado se encuentra en proximidad con
la vesícula biliar y cuando hay episodios inflamatorios crónicos se adhiere a
la vesícula biliar.
 La Fig.
N° 4 ofrece una visión laparoscópica de la vesícula in situ. La vesícula es llevada hacia el hombro y se muestra todo
su borde libre. Esto nos permite atacar el triángulo de Calot, identificar la
arteria cística y electrofulgurarla. Así mismo nos permite indetificar el
conducto cístico, cliparlo (clips de titanio que se quedan en el paciente) y
seccionarlo. En la Fig. N° 5 se puede identificar la vesícula con el conducto
cístico seccionado y la arteria cístíca electrofulgurada. La vesícula biliar
mediante electrocauterio se empieza a separar del lecho vesicular, es decir de
aquella cara que no se vé porque está en contacto con el hígado. En la Fig. N°
5 se ve el borde hepático de la vesícula y el borde libre de la misma.
La Fig.
N° 4 ofrece una visión laparoscópica de la vesícula in situ. La vesícula es llevada hacia el hombro y se muestra todo
su borde libre. Esto nos permite atacar el triángulo de Calot, identificar la
arteria cística y electrofulgurarla. Así mismo nos permite indetificar el
conducto cístico, cliparlo (clips de titanio que se quedan en el paciente) y
seccionarlo. En la Fig. N° 5 se puede identificar la vesícula con el conducto
cístico seccionado y la arteria cístíca electrofulgurada. La vesícula biliar
mediante electrocauterio se empieza a separar del lecho vesicular, es decir de
aquella cara que no se vé porque está en contacto con el hígado. En la Fig. N°
5 se ve el borde hepático de la vesícula y el borde libre de la misma.
El Caso
 Una paciente mujer de 70 años de
edad acude a consultorio porque tiene dolor en hipocondrio derecho (zona
derecha y superior del abdomen). Las molestias son muy sugerentes de
colelitiasis (dolor irradiado al hombro, dolor que se despierta al ingerir
grasas por ejemplo, etc). Por tal motivo el médico que la evalúa de manera inicial le solicita una ecografía
(Fig. N° 6) en donde se evidencia una LPV de tres cm. La presentación de la
paciente es por lo tanto atípica pues la mayoría de las LPV son asintomáticas,
sin embargo los síntomas que refiere la pacientes sugieren un patrón
obstructivo vesicular como el ejercido por las litiasis. Rara vez los pólipos
vesiculares verdaderos pueden originar obstrucción más no es frecuente. El otro
factor llamativo era el tamaño de la LPV: 3 cm se asocia a un alto riesgo de
cáncer, sin embargo no había historia clínica de neoplasia maligna por ejemplo
baja de peso, anemia o ictericia )color amarillento de piel y escleras). Además las neoplasias malignas vesiculares
habitualmente debutan cuando la neoplasia es avanzado y ha tomado el hígado o
el hepático común (ver Fig. N° 1). Tras evaluar el caso con el resto del equipo
se decidió realizar una colecistectomía laparoscópica y evaluar
laparoscópicamente la posibilidad de neoplasia. Si laparoscópicamente parecía un cáncer vesicular invasivo se procedería a conversión y cirugía radical o paliativa de acuerdo al estadiaje.
Una paciente mujer de 70 años de
edad acude a consultorio porque tiene dolor en hipocondrio derecho (zona
derecha y superior del abdomen). Las molestias son muy sugerentes de
colelitiasis (dolor irradiado al hombro, dolor que se despierta al ingerir
grasas por ejemplo, etc). Por tal motivo el médico que la evalúa de manera inicial le solicita una ecografía
(Fig. N° 6) en donde se evidencia una LPV de tres cm. La presentación de la
paciente es por lo tanto atípica pues la mayoría de las LPV son asintomáticas,
sin embargo los síntomas que refiere la pacientes sugieren un patrón
obstructivo vesicular como el ejercido por las litiasis. Rara vez los pólipos
vesiculares verdaderos pueden originar obstrucción más no es frecuente. El otro
factor llamativo era el tamaño de la LPV: 3 cm se asocia a un alto riesgo de
cáncer, sin embargo no había historia clínica de neoplasia maligna por ejemplo
baja de peso, anemia o ictericia )color amarillento de piel y escleras). Además las neoplasias malignas vesiculares
habitualmente debutan cuando la neoplasia es avanzado y ha tomado el hígado o
el hepático común (ver Fig. N° 1). Tras evaluar el caso con el resto del equipo
se decidió realizar una colecistectomía laparoscópica y evaluar
laparoscópicamente la posibilidad de neoplasia. Si laparoscópicamente parecía un cáncer vesicular invasivo se procedería a conversión y cirugía radical o paliativa de acuerdo al estadiaje.
La
Intervención
 Ingresamos
por el ombligo con una cámara de video que llamamos laparoscopio y pudimos
observar la vesícula con adherencias tal como se ve en la Fig. N° 4. No había
evidencia de invasión local o de metástasis hepática, aunque había cierta hipertrofia
del ganglio de Mascagni el cual fue extirpado junto con la pieza operatoria.
Por la sospecha de NM, tras clipar y seccionar el conducto cístico se
electrofulguró el muñón libre que queda al interior del paciente (ver Fig. N°
5) y se extrajo la vesícula en una bolsa plástica. Además se tomó una biopsia
hepática, aunque el hígado se mostraba morfológicamente normal.
Ingresamos
por el ombligo con una cámara de video que llamamos laparoscopio y pudimos
observar la vesícula con adherencias tal como se ve en la Fig. N° 4. No había
evidencia de invasión local o de metástasis hepática, aunque había cierta hipertrofia
del ganglio de Mascagni el cual fue extirpado junto con la pieza operatoria.
Por la sospecha de NM, tras clipar y seccionar el conducto cístico se
electrofulguró el muñón libre que queda al interior del paciente (ver Fig. N°
5) y se extrajo la vesícula en una bolsa plástica. Además se tomó una biopsia
hepática, aunque el hígado se mostraba morfológicamente normal.
Los
Hallazgos
 En la
Fig. N° 7 se puede ver el espécimen extirpado en su borde anterior. La vesícula
se hallaba a tensión como si algo obstruyera la zona de drenaje del conducto
cístico (bacinete). Se ve el ganglio de Mascagni el cual ha sido extirpado
satisfactoriamente. En la Fig. N° 8 se ve la vesícula pero desde su borde
hepático, es decir aquel que estaba adherido al hígado. Se vislumbra desde
fuera una gran lesión vesicular la cual se muestra en una circunferencia
discontinuada de 3.5 cm de diámetro, la cual era de consistencia blanda. No se
evidencian imágenes de infiltración tumoral o invasión. En la Fig. N° 9 y desde
el borde hepático se puede observar que al punzar la vesícula biliar se obtiene
un material verdoso que inicialmente nos pareció pus, pero al evaluar la
calidad y el olor nos percatamos que se trataba de secreción mucosa y no pus
(Fig. N° 10). Aquello cerraba un círculo: una lesión de 3.5 cm, consistencia
blanda y productora de moco. Podría ser un adenoma o un cáncer vesicular.
En la
Fig. N° 7 se puede ver el espécimen extirpado en su borde anterior. La vesícula
se hallaba a tensión como si algo obstruyera la zona de drenaje del conducto
cístico (bacinete). Se ve el ganglio de Mascagni el cual ha sido extirpado
satisfactoriamente. En la Fig. N° 8 se ve la vesícula pero desde su borde
hepático, es decir aquel que estaba adherido al hígado. Se vislumbra desde
fuera una gran lesión vesicular la cual se muestra en una circunferencia
discontinuada de 3.5 cm de diámetro, la cual era de consistencia blanda. No se
evidencian imágenes de infiltración tumoral o invasión. En la Fig. N° 9 y desde
el borde hepático se puede observar que al punzar la vesícula biliar se obtiene
un material verdoso que inicialmente nos pareció pus, pero al evaluar la
calidad y el olor nos percatamos que se trataba de secreción mucosa y no pus
(Fig. N° 10). Aquello cerraba un círculo: una lesión de 3.5 cm, consistencia
blanda y productora de moco. Podría ser un adenoma o un cáncer vesicular. Al finalizar la intervención procedimos a aperturar la pieza operatoria en el borde hepático desde el
bacinete hasta el fondo vesicular y encontramos lo que se observa en la Fig. N°
11: una lesión tumoral de 3.5 cm de diámetro que crecía desde la parte interna
del borde libre de la vesícula hacia el interior de la misma. Afortunadamente
la pieza operatoria salió integra y no se aperturó accidentalmente en sala de
operaciones (puede pasar a veces con vesículas a tensión y empotradas), pues en ese caso el moco del interior de la vesícula biliar se hubiese diseminado en la cavidad
abdominal. Ese moco podría muy probablemente contener células
cancerígenas, las cuales hubiesen provocado una invasión regional. La lesión no
mostraba invasión hacia el borde libre, es decir no mostraba infiltración de la
pared vesicular pero el aspecto nodular y papilífero que se evidencia tras
lavar la pieza operatoria y observarla al detalle casi no deja lugar a dudas. Una vez lavada la pieza operatoria y libre de moco se pudo objetivar mejor la lesión tumoral (Fig. N° 12).
Al finalizar la intervención procedimos a aperturar la pieza operatoria en el borde hepático desde el
bacinete hasta el fondo vesicular y encontramos lo que se observa en la Fig. N°
11: una lesión tumoral de 3.5 cm de diámetro que crecía desde la parte interna
del borde libre de la vesícula hacia el interior de la misma. Afortunadamente
la pieza operatoria salió integra y no se aperturó accidentalmente en sala de
operaciones (puede pasar a veces con vesículas a tensión y empotradas), pues en ese caso el moco del interior de la vesícula biliar se hubiese diseminado en la cavidad
abdominal. Ese moco podría muy probablemente contener células
cancerígenas, las cuales hubiesen provocado una invasión regional. La lesión no
mostraba invasión hacia el borde libre, es decir no mostraba infiltración de la
pared vesicular pero el aspecto nodular y papilífero que se evidencia tras
lavar la pieza operatoria y observarla al detalle casi no deja lugar a dudas. Una vez lavada la pieza operatoria y libre de moco se pudo objetivar mejor la lesión tumoral (Fig. N° 12). La Fig. N° 13 aunque no es de buena calidad, nos muestra que la neoplasia crece
desde el borde libre hacia el interior de la vesícula alcanzando una altura de
1.75 cm y una base de 3.5 cm, casi lo que predijo el ecografista. Nos
hallábamos pues ante un cáncer vesicular, la principal complicación de un
pólipo vesicular verdadero. El crecimiento hacia la parte interna asociado a
una secreción importante de moco había producido una distensión vesicular
importante lo cual explicaba el cuadro clínico de dolor que exhibía la
paciente. Ese moco probablemente contenga células cancerígenas por lo cual se ha
enviado a estudiar a Patología (estudio de Papanicolau el cual busca células malignas en la secreción) y aunque la cirugía fue
planeada como para evitar la diseminación en caso halláramos una neoplasia, el
moco producido por esta vesícula debe de haber discurrido por el conducto hepático
común (Fig. N° 3) hacia el intestino delgado y probablemente pueda originar una
siembra intraductal, es decir el moco con células cancerígenas discurre por el ducto de drenaje hepático invadiéndolo. Es por este motivo que se ha coordinado tempranamente con Oncología para admninistrar tratamiento quimioterápico.
La Fig. N° 13 aunque no es de buena calidad, nos muestra que la neoplasia crece
desde el borde libre hacia el interior de la vesícula alcanzando una altura de
1.75 cm y una base de 3.5 cm, casi lo que predijo el ecografista. Nos
hallábamos pues ante un cáncer vesicular, la principal complicación de un
pólipo vesicular verdadero. El crecimiento hacia la parte interna asociado a
una secreción importante de moco había producido una distensión vesicular
importante lo cual explicaba el cuadro clínico de dolor que exhibía la
paciente. Ese moco probablemente contenga células cancerígenas por lo cual se ha
enviado a estudiar a Patología (estudio de Papanicolau el cual busca células malignas en la secreción) y aunque la cirugía fue
planeada como para evitar la diseminación en caso halláramos una neoplasia, el
moco producido por esta vesícula debe de haber discurrido por el conducto hepático
común (Fig. N° 3) hacia el intestino delgado y probablemente pueda originar una
siembra intraductal, es decir el moco con células cancerígenas discurre por el ducto de drenaje hepático invadiéndolo. Es por este motivo que se ha coordinado tempranamente con Oncología para admninistrar tratamiento quimioterápico.  Quirurgicamente la
neoplasia ha sido catalogada como 1b (ver Fig. N° 14) es decir que invade hasta
la capa muscular de la vesícula, pero no la serosa (capa mas externa de la vesícula), N1 (invasión
de Mascagni) y M0, lo cual sitúa a la paciente en un Estadío II B. Teniendo en
cuenta la edad de la paciente una resección más extensa probablemente hubiese
sido excesiva.
Quirurgicamente la
neoplasia ha sido catalogada como 1b (ver Fig. N° 14) es decir que invade hasta
la capa muscular de la vesícula, pero no la serosa (capa mas externa de la vesícula), N1 (invasión
de Mascagni) y M0, lo cual sitúa a la paciente en un Estadío II B. Teniendo en
cuenta la edad de la paciente una resección más extensa probablemente hubiese
sido excesiva.
Por las
características de la pieza operatoria y el cuidado que se ha tenido durante la
intervención es probable que el pronóstico de la paciente sea favorable, pero
estamos en la espera del diagnóstico anátomo patológico, de la tomografía
abdominal que se ha solicitado y de los marcadores tumorales (sustancias
producidas por el tumor que se pueden dosar en sangre con fines pronósticos).
Además se ha coordinado con Oncología para iniciar a la brevedad tratamiento
con quimioterapia.
Conclusión
 |
| Cáncer Vesicular |
Las LPV
tienen un riesgo incrementado de provocar cáncer vesicular por lo tanto la
sugerencia sería que ante un pólipo detectado se debería de realizar una colecistectomía
laparoscópica cuidadosa a fin de evitar la perforación vesicular y la posible
diseminación de una neoplasia. Cuanto menor calibre sea el pólipo, menor es la
posibilidad de neoplasia, pero el paciente debe de saber que inclusive un
pólipo pequeño podría ser potencialmente una neoplasia y tomar la decisión del
seguimiento o de la colecistectomía. En casos de cáncer de vesícula avanzado y
en pacientes más jóvenes se han planteado tratamientos más radicales que
incluyen resecciones hepáticas, pero pocas veces hemos visto neoplasias
limitadas a la vesícula biliar como en el caso presentado. Lo habitual es que el cáncer vesicular se presente muy avanzado de modo que casi siempre se apertura la cavidad del paciente y se cierra sin realizar procedimiento alguno (open close). Nuestra paciente ha sido en cierta medida afortunada y esperamos que la cirugía y el posterior tratamiento oncológico sean determinantes en su curación.
Dr.
Luis Enrique Machicado Rivero